Wer kennt es nicht? Man sitzt am Ende des Dienstes da und muss seinen Patienten übergeben. Während man dann so frei darauf los plappert, was einem gerade in den Sinn kommt, hat man plötzlich den Eindruck, dass nicht nur der Kollege, der den Fall weiter bearbeiten soll sondern auch man selbst den Fall gar nicht so wirklich verstanden hat. Eine Lösung kann das SBAR Schema liefern, da es vom Anwender nicht nur eine strukturierte Übergabe an den nächsten sondern auch eine strukturelle Erfassung des Falles erfordert.
Ursprung
Manchmal muss es als Oberarzt einer Station mit Dreischichtsystem frustrierend sein. Da gibt man in der Visite morgens eine klare Linie vor und kommt einen Tag später wieder, um festzustellen, dass der neue Frühdienst die Hälfte der Informationen falsch und die andere Hälfte gar nicht übermittelt bekommen hat. Dieses Problem der stillen Post besteht nicht nur in zeitlicher Dimension in Dreischichtsystemen in der Medizin. In der Ära bevor Funk und WhatsApp Kommunikation über große Distanzen ermöglichte, bestand es vor allem auch auf Kriegsschiffen, bei denen über mehrere Positionen ein Problem vom Heck des Schiffes schnell und korrekt bis zum Kapitän kommuniziert werden musste. Um das zu gewährleisten entwickelte die US Navy das SBAR Konzept. Heute ist es auch im medizinischen Kontext gleichermaßen bekannt wie ignoriert. Vor dem Hintergrund wachsenden Zeitmangels ist die Übergabe das erste an dem gespart wird und das letzte, mit dem man sich intellektuell auseinandersetzen will. Ich versuche euch trotzdem damit zu nerven:
Das Modell
Das SBAR Konzept ist ein Akronym für Situation, Background, Assessment und Recommendation. Je nachdem, in welchem Szenario man dieses Schema anwendet, lassen sich die Items mit unterschiedlichen Inhalten füllen.
Situation und Background
Im ursprünglichen SBAR Konzept werden der Hintergrund und die aktuelle Situation in der Regel voneinander getrennt dargestellt. Bei den meisten Patienten ist diese Information aber so eng miteinander verwoben, dass ich Situation und Background zusammenfasse.
Assessment
Hier gilt es, möglichst komprimiert alle Untersuchungsergebnisse, apparative Befunde und paramedizinische Informationen (Angehörigengespräche etc.) darzustellen. Der Informationsfluss ist schematisch in der Abbildung illustriert (Sorry für meine Handschrift).
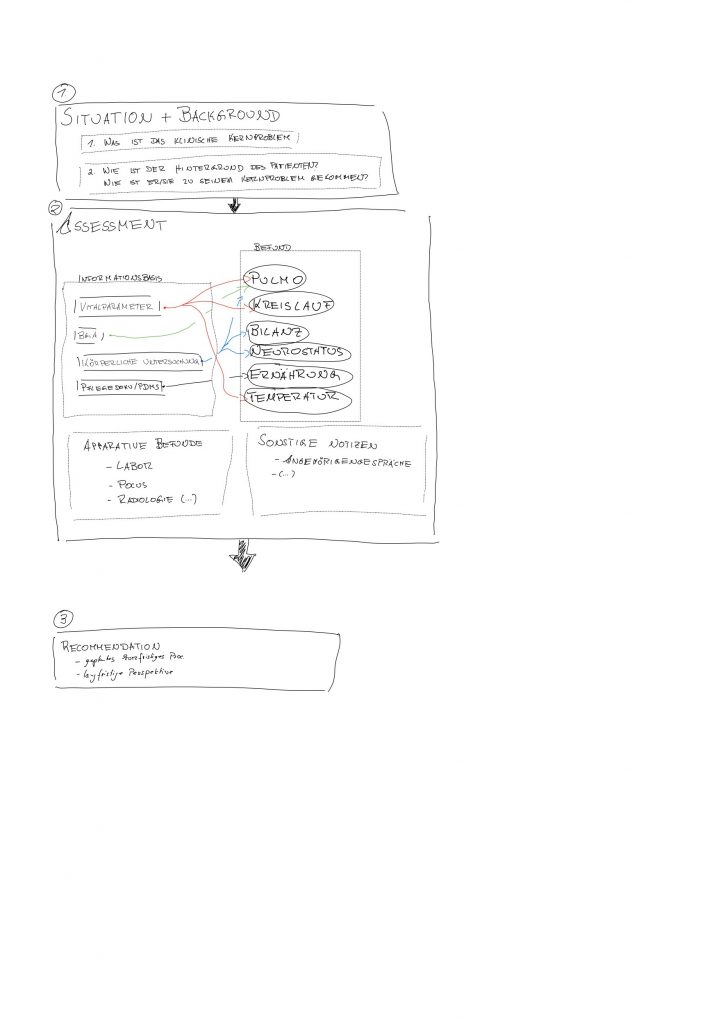
Recommendation
Hier gilt es, einerseits das kurzfristige Prozedere (ZVK wechseln etc.), andererseits aber auch die langfristige Perspektive des Patienten darzustellen. Nicht allzu selten stellt man hier fest, dass man gar keine längerfristige Idee für den Patienten hatte, sondern nur von einem „Stabilisieren bis morgen“ gelebt hat.
Beispiel
S/B: Prähospital gesunde Patientin mit seit 24h anhaltender kardiopulmonaler Stabilität bei Pneumokokkenmeningitis unter effektiver Antibiose, mittlerweile mikrobiologisch gesichert mit komplizierender Aspirationspneumonie.
A:
Pulmo: ITN d3, blende beatmet, darunter ausgeglichene Gase, VAG, bds. belüftet, keine RG; Kreislauf: tachykarder SR, mäßiger Katecholaminbedarf, normotensive RR; Bilanz: ausgeglichen; Neurostatus: komatös unter zweifach Sedierung (Remifentanil und Propofol), Pupillen bds. eng, LR +/+, CR +/+, OCR +/+, auf Schmerzreiz keine motorische Aktion an den Extremitäten abrufbar, damit auch Sensibilität nicht zu beurteilen, keine pathologischen Reflexe; Ernährung: über NGS, letzter SG gestern; Temperatur: normotherm
Apparative Befunde:
- Labor: rückläufiges Entzündungslabor
Sonstiges:
- ausführliches Angehörigengespräch durchgeführt
R:
Morgen Weaningversuch mit dem Ziel der primären Extubation; Reha Fazit
Eine strukturierte Übergabe im Verlaufsbericht zu erfassen hilft nicht nur dem Nächsten, den Fall zu verstehen. Es hilft auch das eigene Verständnis des Falles zu strukturieren und in der Faktenfülle möglichst wenig zu übersehen.
